Asthma bronchiale: Was ist das?

Asthma bronchiale ist eine häufige Erkrankung. Auch viele Kinder sind betroffen. Allerdings ist es nicht immer gleich Asthma, wenn man Symptome an den Atemwegen hat. Einen Überblick über Ursachen, Symptome, Diagnose und Therapie von Asthma sowie hilfreiche Tipps finden Sie hier.
Autor: Dr. med. Susanne Meinrenken
Autor "Selbsttest Asthma": Dr. med. Anna Eger
Referentin: Prof. Dr. rer. nat. Monika Raulf
Asthma bronchiale: Was ist das?
Asthma bronchiale ist eine Erkrankung der Bronchien, die dem Wortstamm zufolge mit der Atmung zu tun hat; „asthma“ leitet sich wahrscheinlich aus dem griechischen Begriff für „keuchen“ ab. Asthma war als Krankheit mit Husten und Atemnot bereits in der Antike bekannt: Schon vor vielen Jahrhunderten beschrieben Ärzte den Schleim, den die Betroffenen aushusteten und erkannten auch, dass die Asthmaanfälle oft durch verschiedene Reize ausgelöst wurden. Heute weiß man, dass Asthma eine chronische Entzündung der sogenannten tiefen Atemwege ist, speziell der Bronchien. Hier erfahren Sie, was das ist.
Asthma bronchiale: Wie kommt es dazu?
Warum manche Menschen an Asthma leiden und andere nicht, ist nicht genau geklärt; es spielen aber Erbanlagen und Umweltfaktoren für die Entwicklung von Asthma bronchiale eine Rolle. Beim Bronchialasthma ist die Schleimhaut in den Bronchien chronisch entzündet. Die Bronchien gehören zu den sogenannten tiefen Atemwegen. Während die oberen Atemwege die Nase, Mundhöhle und den Rachen umfassen, bezeichnen Ärzte die Luftröhre und die davon ausgehenden weiteren Verästelungen der Lunge als tiefe Atemwege. Diese Verästelungen heißen Bronchien und Bronchiolen: Man kann sich die gesamte Lunge so vorstellen wie einen umgedrehten Baum, dessen Stamm sich früh in 2 dicke Stämme teilt und genau wie alle Äste hohl und von einem weichen Gewebe umgeben ist – so sind die Luftröhre und die Bronchien ins Lungengewebe eingebettet. Von der Luftröhre gehen zunächst zwei große Hauptbronchien nach rechts und links ab, die sich dann über mittelgroße Bronchien immer weiter bis zu den dünnen Bronchiolen verzweigen und am Ende kleine hohle Bläschen ausbilden, die Alveolen.
Asthma bronchiale: Was passiert bei Asthma in den Bronchien?
Asthma bronchiale spielt sich in den mittelgroßen Bronchien ab: Hier entwickelt sich bei Asthmatikern eine chronische Entzündung der Schleimhaut, die dadurch anschwillt und oft vermehrt Schleim produziert. Ursache dafür sind verschiedene Prozesse des Immunsystems, die dazu führen, dass sich die Bronchien schon auf geringe Reize hin verändern (Hyperreagibilität). Bei einem Asthmaanfall verkrampft sich zusätzlich die dünne Muskulatur in den Wänden der Bronchien: Dadurch werden sie noch enger und die Atemluft kann nicht mehr so leicht einströmen, und vor allem nur sehr verlangsamt wieder hinausströmen. Diese immer mal wieder auftretende starke Verengung der Bronchien tritt oft aufgrund bestimmter Reize auf, etwa Tabakrauch oder Allergene. Wenn die Luft durch die engen Bronchien strömen muss, entsteht bei Asthmatikern oft ein pfeifendes Geräusch (Giemen), vor allem bei der Ausatmung. Zusätzlich leiden die Betroffenen dann an Atemnot sowie oft auch Husten – die typischen Symptome des Asthma bronchiale. Bei solchen Attacken kommen häufig ein Engegefühl oder auch Schmerzen im Brustraum dazu. All diese Beschwerden können sehr verschieden stark ausgeprägt sein. Die Symptome treten bei vielen Asthmatikern besonders oft nachts oder frühmorgens auf.
Asthma bronchiale: In welchem Alter tritt Asthma auf?
Asthma bronchiale entwickelt sich häufig schon im Kindesalter; in Westeuropa leiden rund 10 Prozent der Grundschulkinder daran. Verengte Bronchien bei Kleinkindern hingegen münden oft nicht in ein Asthma, sondern „wachsen“ sich mit der Zeit aus. Bei etwas größeren Kindern bleibt das Asthma jedoch meist viele Jahre bestehen, viele Erwachsene leiden weiterhin an Asthma. Die Krankheit kann aber auch in der Pubertät oder im Erwachsenenalter neu entstehen. Die typische Atemnot und der Hustenanfall können dabei ganz plötzlich auftreten und den Beginn der Krankheit markieren. Die Beschwerden können sich aber auch über einige Zeit langsam entwickeln. Asthma bronchiale ist eine chronische Krankheit, die in der Regel das ganze Leben bestehen bleibt, aber unterschiedlich stark ausgeprägt sein kann. Moderne Asthma-Medikamente verhelfen den meisten Patienten zu einem fast „normalen“ Leben.
Ein kleiner Anteil der Patienten allerdings leidet trotz Therapie an sehr schwerem Asthma mit häufigen, eventuell mehrmals täglichen Asthmaanfällen. Dies beeinträchtigt die Lebensqualität natürlich deutlich. Asthmaanfälle können, wenn auch sehr selten, tödlich verlaufen, wenn die Betroffenen nicht ausreichend oder zu spät behandelt werden.
Asthmasymptome: Wie macht Asthma sich bemerkbar?
Ärzte können die Diagnose Asthma bronchiale vermuten, wenn Patienten die typischen Beschwerden beschreiben, das heißt anfallsweise Atemnot und/oder Hustenanfälle. Manche Patienten husten dabei Schleim aus, häufig ist es aber trockener Husten. Während der Asthmaattacken beschreiben viele Betroffene zusätzlich ein Engegefühl und/oder Schmerzen im Brustraum. Einige Asthmatiker husten regelmäßig, vor allem nachts, ohne an Atemnot zu leiden. Typisch ist bei vielen ein pfeifendes Atemgeräusch, das sogenannte Giemen, das vor allem während der Ausatmung zu hören ist.
Asthmatiker erkranken zusätzlich häufig an Atemwegsinfekten, die meist nur langsam wieder ausheilen. Einige Betroffene können bestimmte Auslöser für die Hustenanfälle beschreiben; dazu gehören zum Beispiel körperliche Anstrengung, kalte Luft, Tabakrauch oder andere Luftschadstoffe, Infekte oder auch verschiedene Allergene. Wird das Asthma durch solche Reize ausgelöst, entwickeln sich die Symptome meist sehr rasch; ist ein Atemwegsinfekt die Ursache, dann können Husten und Atemnot auch über mehrere Stunden oder Tage langsam stärker werden.
Wichtig ist allerdings: Gerade Kinder können auch Asthma haben, ohne zu husten oder an starker Atemnot zu leiden. Die Beschwerden sind also nicht immer typisch, sondern können sehr unterschiedlich sein.
Asthma bronchiale: Welche Tests gibt es für die Diagnose?
Wenn ein Arzt es aufgrund der berichteten Beschwerden wahrscheinlich hält, dass ein Patient an Asthma leidet, wird er zusätzlich darauf achten, ob vor allem beim Ausatmen pfeifende Geräusche zu hören sind, da dies auf eine Verengung der Bronchien schließen lässt. Dieses Giemen ist bei Asthmaattacken oft auch ohne Stethoskop zu hören. Beim Abhören der Lunge kann der Arzt manchmal auch ein nur sehr leises Giemen ausmachen. Solche Geräusche sind aber längst nicht immer zu hören, denn typisch für Asthma ist, dass sich die Bronchien regelmäßig auch wieder erweitern, der Betroffene dann gar keine Beschwerden hat und der Arzt auch keine Auffälligkeiten finden kann: die Verengung der Bronchien bei Asthma ist nämlich reversibel.
Weil die Bronchienverengung bei Asthma reversibel ist, sich also immer wieder normalisieren kann, fallen allgemeine Untersuchungen der Lunge auch bei Asthmatikern oft ganz normal aus. Wenn ein Asthmatiker gerade keine Beschwerden hat, kann der Arzt auch in der Regel keine auffälligen Geräusche beim Abhören der Lunge hören, auch weitere Untersuchungen können zunächst ganz normal ausfallen. In dieser Situation wird auch ein Röntgenbild der Lunge ganz normal aussehen; ein Röntgenbild dient nicht dazu, die Diagnose Asthma zu sichern, sondern eher dazu, möglicherweise infrage kommende andere Krankheiten auszuschließen, falls nötig.
Ausschlaggebend für die Diagnose Asthma bronchiale sind grundsätzlich vor allem die berichteten typischen Beschwerden eines Patienten und die Lungenfunktionstests, meist die Spirometrie.
Asthma bronchiale: Diagnose mit Lungenfunktionstests
Wenn die entsprechenden Beschwerden vorliegen, ist für die Diagnose Asthma bronchiale ein typischer Befund in einem Lungenfunktionstest namens Spirometrie praktisch beweisend: Dafür atmet der Patient einige Minuten lang in ein Gerät (Spirometer) ein und aus, das die Atmung misst. Hier lässt sich eine sogenannte obstruktive Ventilationsstörung erkennen, also eine beeinträchtigte Atmung infolge verengter Atemwege. Wenn der Patient dann lungenerweiternde Medikamente als Spray erhält und den Lungenfunktionstest anschließend wiederholt, zeigt sich ein normales Ergebnis. Das bedeutet, die Bronchienverengung ist umkehrbar (reversibel) – ein wichtiger Hinweis dafür, dass tatsächlich ein Asthma bronchiale vorliegt.
Noch weiterführende Ergebnisse lassen sich durch eine sogenannte Bodyplethysmografie erhalten; diese Lungenfunktionsuntersuchung ist etwas aufwendiger als die Spirometrie und daher nicht so oft verfügbar.
Asthma bronchiale: Der Peak-Flow-Test
Mit dem Peak-Flow-Meter können Asthmatiker ihre Ausatemfunktion in einer Art Selbsttest zusätzlich auch zuhause regelmäßig prüfen. In dieses kleine Gerät wird nach tiefem Einatmen so schnell wie möglich ausgeatmet; das Gerät misst, wie schnell die Luft ausgestoßen werden kann. Bei einer gesunden Lunge oder normal weiten Bronchien kann die Luft deutlich schneller ausströmen als bei verengten Bronchien – also zeigt ein langsamerer Ausstrom ein Problem an.
Anhand des Peak-Flow-Tests lässt sich allerdings nicht die Diagnose Asthma bronchiale stellen, sondern dieser Test eignet sich vor allem dafür, bei bereits festgestelltem Asthma schnell und ohne großen Aufwand regelmäßig zu kontrollieren, wie gut die Atemfunktion gerade ist. Hier ist vor allem der Vergleich der eigenen Werte im Verlauf einiger Zeit wichtig. Manchmal zeigen sich mit dem Peak-Flow-Meter schon etwas verminderte Werte, bevor ein Patient selbst überhaupt Luftnot oder andere Asthmasymptome verspürt. Regelmäßig zu kontrollieren, ob sich die eigenen Peak-Flow-Werte verändern, ist also eine Art Frühwarnsystem für Asthmatiker: Verschlechtern sich die Werte, ist es je nach Absprache mit dem Arzt sinnvoll, frühzeitig seine Asthma-Therapie anzupassen. So lassen sich oft stärkere Beschwerden vermeiden.
Asthma bronchiale: FeNO-Messung für die Diagnostik
Ein spezieller Test ist die Messung von Stickstoffmonoxid (NO) in der Ausatemluft (FeNO-Messung). Das Gas NO ist in der Lunge vor allem dann erhöht, wenn die Zellen stark entzündet sind, wie bei Asthma bronchiale. Hat ein Arzt also Zweifel an der Diagnose Asthma, zum Beispiel weil die Beschwerden untypisch sind oder gerade nicht bestehen oder die Ergebnisse aus den Lungenfunktionstests nicht eindeutig sind, dann kann die FeNO-Messung weiterhelfen: Ein hoher Wert in der Ausatemluft weist auf die chronische Bronchienentzündung hin. Die FeNo-Messung ist auch hilfreich, um zu überprüfen, wie gut eine Asthmatherapie mit Kortison wirkt, wie effektiv also die Entzündung bekämpft wird.
Asthma bronchiale: Diagnostische Untersuchung mit dem Laufband, kalter Luft, Methacholin
Andere Tests eignen sich, um die erhöhte Reizbarkeit der Bronchien zu überprüfen: Bei manchen Asthmatikern verengen sich die Bronchien bei körperlicher Anstrengung, also bei einer Belastung auf dem Laufband, oder durch Einatmen kalter Luft. Bei einem speziellen Test atmen die Betroffenen auch ein ungefährliches, aber die Lunge reizendes Gas namens Methacholin ein. Zeigen Patienten bei einem dieser sogenannten Provokationstests Symptome beziehungsweise verschlechtern sich dadurch die Ergebnisse im Lungenfunktionstest (Spirometrie), deutet das auf die erhöhte Reizbarkeit der Bronchien (Hyperreagibilität) hin. Dies ist typisch für Asthma.
Asthma bronchiale: Verschiedene Formen
Asthma bronchiale beschreibt als Krankheit die typischen Beschwerden, wie anfallsartigen Husten und Atemnot, die sich zwischendurch meist regelmäßig wieder bessern. Zugrunde liegt dabei immer die chronische Entzündung der Bronchien.
Es gibt aber ganz unterschiedliche Formen von Asthma, darunter vor allem:
- Allergisch bedingtes Asthma/atopisches Asthma
- Nichtallergisches Asthma
- Nichtallergisches Asthma aufgrund bestimmter Auslöser
- Eosinophiles Asthma
Allergisches Asthma bronchiale
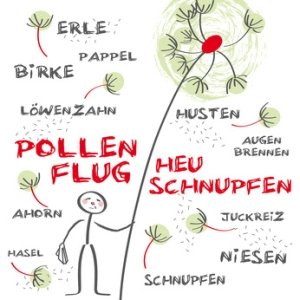
Vor allem bei Kindern ist das allergische Asthma bronchiale am häufigsten. Oft leiden die Kinder zusätzlich an Neurodermitis, Heuschnupfen oder anderen Allergien. Die Asthmasymptome können dabei zu bestimmten Jahreszeiten auftreten, weil sie zum Beispiel durch Pollen bedingt sind, oder auch das ganze Jahr über. Im letzteren Fall ist an Hausstaubmilben als auslösendes Allergen zu denken. Bei manchen Patienten führen auch mehrere Auslöser zu Symptomen. Bei nichtallergischem Asthma lässt sich oft kein Auslöser finden oder die Beschwerden entwickeln sich im Rahmen von Atemwegsinfekten. Es sind aber auch Mischformen zwischen allergischem und nichtallergischem Asthma möglich.
Besteht ein allergisches Asthma, so wird der Arzt zusätzlich zu den üblichen Untersuchungen möglicherweise auch bestimmte Allergietests machen, um herauszufinden, auf welches Allergen der Betroffene reagiert.
Nicht allergisches Asthma
Manche Patienten haben zwar kein allergisches Asthma, reagieren aber dennoch auf bestimmte Reize, zum Beispiel auf bestimmte Medikamente oder körperliche Anstrengung. Letztere Form wird Anstrengungs- oder Belastungsasthma genannt. Sehr kalte Luft, Tabakrauch oder andere Dämpfe in der Luft können ganz unabhängig von der Form des Asthma bei den meisten Asthmatikern die Beschwerden verschlimmern.
Eosinophiles Asthma
Bei der Sonderform des eosinophilen Asthma bronchiale sind die typischen Beschwerden genauso wie bei den anderen Asthmaformen, allerdings lassen sich in Blut und Atemwegen besonders viele bestimmte Blutzellen nachweisen, die sogenannten eosinophilen Granulozyten. Diese Form des Asthma tritt besonders häufig bei Erwachsenen ab 30 Jahren auf.
Asthma-COPD-Overlap-Syndrom (ACOS): Asthma und COPD gleichzeitig
Eine spezielle Form von Asthma bronchiale ist das Asthma-COPD-Overlap-Syndrom (ACOS): Die COPD, kurz für Chronisch-obstruktive Lungenerkrankung, ist eine Krankheit, bei der die Lunge beziehungsweise die Bronchien in ihrer Struktur dauerhaft geschädigt sind und die Atmung ständig beeinträchtigt ist. Während sich die verengten Bronchien bei Asthma bronchiale spontan oder nach Gabe von bronchienerweiternden Mitteln wieder öffnen können, sodass die Atmung normal funktioniert, ist dies bei COPD nur wenig oder gar nicht möglich. Einige Patienten jedoch leiden an Asthma und COPD zugleich; dann spricht man von ACOS. Typischerweise sind dies Patienten über 40 Jahre, die Krankheit kann aber auch bereits bei jüngeren Menschen auftreten. Viele haben eine Allergie und zusätzlich eine Lungenschädigung infolge von Rauchen oder anderen Schadstoffen. Grundsätzlich haben Patienten mit ACOS meist schwerere Symptome alsAsthmatiker, die Therapie ist aufwendiger.
Asthmasymptome: Einteilung in Schweregrade
Ganz allgemein unterscheiden Ärzte zum einen immer mal wieder auftretendes Asthma von dauerhaft vorhandenen Symptomen. Letztere Form, das persistierende Asthma, ist jedoch sehr selten. Zudem gibt es leichte und schwere Formen der Krankheit: Während manche Patienten mit Asthma die meiste Zeit keine Beschwerden haben und eine seltene Hustenattacke sehr rasch mit einem Medikament als Spray kontrollieren können, leiden andere trotz regelmäßiger Einnahme verschiedener Medikamente sehr häufig an starken langanhaltenden Attacken mit Atemnot und Husten.
Mediziner unterteilen Asthma bronchiale in verschiedene Schweregrade. Die Schweregrade sind in der Asthma-Leitlinie [1] in Bezug auf die Therapiestufe definiert, die erforderlich ist, um die Beschwerden unter Kontrolle zu halten. Es gibt 5 Therapiestufen, wobei Stufe 1 die niedrigste Stufe ist, also nur sehr wenige, leicht wirksame Medikamente umfasst.
- Ein „leichtes“ Asthma besteht, wenn sich die Symptome mit Medikamenten der Stufe 1 oder 2 kontrollieren lassen.
- Ein „mittelgradiges“ Asthma besteht, wenn sich die Symptome mit Medikamenten der Stufe 3 oder 4 kontrollieren lassen.
- Ein „schweres“ Asthma besteht, wenn Medikamente der Stufe 5 zur Asthmakontrolle nötig sind oder wenn die Beschwerden sich trotz einer Kombination aus mehreren Medikamenten nicht kontrollieren lassen.
Im Verlauf der Krankheit Asthma kann sich der Schweregrad für ein- und denselben Patienten durchaus ändern.
Asthma: Wann ist es kontrolliert, teilweise kontrolliert oder nicht kontrolliert?
Für die Einteilung des Asthma in Schweregrade ist es wichtig zu beschreiben, was unter einem kontrollierten im Gegensatz zu einem teilweise oder nicht kontrollierten Asthma zu verstehen ist: Bei Kindern sprechen Mediziner von kontrolliertem Asthma, wenn das Kind weder tagsüber noch nachts Beschwerden hat, eine gute Lungenfunktion hat, körperlich normal belastbar ist und nie oder sehr selten seine Medikamente bei Bedarf benötigt, eben weil es kaum Beschwerden hat. Das gelingt, wenn die verordnete Therapie effektiv wirkt. Bei Erwachsenen ist diese Definition etwas anders: Als kontrolliert gilt auch noch, wenn bis zu 2-mal pro Woche tagsüber Symptome auftreten und bis zu 2-mal pro Woche eine zusätzliche Medikation bei Bedarf nötig wird. Die Lungenfunktion und Belastbarkeit sollen aber normal sein.
Beim teilweise kontrollierten Asthma liegen etwas mehr Beschwerden vor.
Unkontrolliertes Asthma bedeutet bei Kindern und Erwachsenen, dass häufiger tagsüber und/oder auch nachts Beschwerden auftreten, die Bedarfsmedikation nötig wird, die Lungenfunktion und körperliche Belastbarkeit beeinträchtigt sind und/oder es sogar zu Asthmaattacken kommt.
Asthma bronchiale durch den Beruf
Asthma tritt bei solchen Berufen zunehmend auf, bei denen die Berufstätigen vermehrt mit Stäuben in der Luft in Kontakt kommen. Wie Prof. Dr. rer. nat. Monika Raulf beim XI. Marburger Allergie-Symposium* erklärte, wird dabei zwischen einem durch den Beruf verursachten und durch den Beruf verstärkten Asthma unterschieden. Das berufsbedingte Asthma wiederum gliedert sich entsprechend seiner Ursache in das irritativ/toxische und das allergische Asthma. Das allergisch bedingte Asthma kann sowohl IgE-vermittelt als auch nicht-IgE-vermittelt sein. Auch können sowohl hochmolekulare als auch niedermolekulare Komponenten als Auslöser eine Rolle spielen.
| Beispiele für Auslöser von beruflichen Atemwegsallergien | |
| Hochmolekulare Stoffe | Niedrigmolekulare Stoffe |
| Pflanzlichen Ursprungs | Persulfate |
| Weizen-/Roggenmehl (Getreide) | Haarfärbemittel |
| Naturlatex | |
| Holzstaub (Abachi, Robinie etc.) | |
| Soja | |
| Enzyme (Papain, Bromelain) | |
| Nutz- und Zierpflanzenpollen | |
| Gewürze | |
| Tierischen Ursprungs | Metalle und Metallsalze |
| Harre, Urin, Speichel, Hautschuppen von Nutz- und Labortieren | Chrom |
| Insekten | Kobalt |
| Fische, Schalen- und Krustentiere | Nickelsulfate |
| Enzyme, zum Beispiel aus dem Pankreas | Platinum |
| Mikrobiellen Ursprungs | Chemikalien |
| Schimmelpilze | Säureanydride (Prototyp: Trimellitsäure) |
| Enzyme aus Pilzen, Bakterien, zum Beispiel α-Amylase, Xylanase, Lipasen, Proteasen | Isocyanate (TDI, HDI, MDI) |
| Ethylendiamin; Chlorhexidin | |
| Medikamente (Antikörper, Cimetidine) | |
| Quelle: Prof. Dr. Monika Raulf, „Neue berufliche Typ-1-Allergene“, XI. Marburger Allergie-Symposium, 6. – 7. Oktober 2023, Congresszentrum Marburg | |
Insgesamt sind mehr als 400 Arbeitsstoffe als „sensibilisierend“ im Sinne einer Allergie von Soforttyp beschrieben. Am weitaus häufigsten kommt es zur Berufskrankheit „Bäckerasthma“, die auf das Einatmen von Mehl, Mehlprodukten etc. zurückzuführen ist. Danach kommen, mit einem deutlich geringeren Anteil, die Auslöser Tierepithelien, Staub von Nahrungs- oder Futtermitteln, Obst, Pflanzen und Schimmelpilze.
Berufsbedingtes Asthma durch seltene Allergene
Durch den Beruf kann es auch aufgrund von erhöhten Expositionen mit seltenen Allergenen, die bei einer umweltbedingten eher niedrigen Exposition als Allergieauslöser weniger von Relevanz sind, zu einem Asthma kommen, zum Beispiel in industriell betriebenen Gewächshäusern.
Diese Allergene im Zusammenhang mit einer beruflichen Exposition können Allergien auslösen:
- Maispollen (Zea mais)
- Blumenkohlpollen und Broccolipollen (Brassica oleracea)
- Paprikapollen (Capsicum annuum)
- Tomatenpollen (Solanum lycopersicum)
- Robinienholz (Robinia pseudoacacia L.)
- Fadenwürmer (Anisakis simplex)
- Schimmelpilze (unter anderem Aspergillus)
Berufsbedingtes Asthma durch Enzyme
Enzyme werden weltweit in den unterschiedlichsten Bereichen in der Produktion von Nahrungsmitteln oder Reinigungsmitteln eingesetzt, Tendenz steigend. Enzyme können zu Sensibilisierungen und schließlich auch zu Asthmasymptomen führen. Zu Sensibilisierungen kann es durch intensiven Allergenkontakt in der Produktion kommen. Aber auch bei nur sehr geringer Exposition, zum Beispiel in der Qualitätskontrolle oder in der Verpackung, können Enzyme Asthma auslösen. Nur für sehr wenige Enzyme stehen kommerzielle Testextrakte für Allergietests zur Verfügung, so dass mit den tatsächlich am Arbeitsplatz eingesetzten Enzym getestet werden sollte.
Asthma durch Enzyme in Bäckereien
Nicht nur durch Mehlstäube kann es im Bäckerhandwerk zu Berufsallergien kommen, auch im Backprozess verwendeten Enzyme können Allergien auslösen. Sie werden aus Schimmelpilzen gewonnen und sorgen beim Backen dafür, daß Stärke besser abgebaut wird. Dadurch wird das Backgut lockerer und der Backprozeß läßt sich besser standardisieren.
Diese Enzyme werden beim Backen eingesetzt und können Berufsallergien auslösen:
- α-Amylase
- Glucoamylase
- Cellulase
- Hemicellulase
- Xylanase
Asthma durch Enzyme in der Nahrungsmittelproduktion
Aber auch in anderen Bereichen der Nahrungsmittelindustrie kann es durch Enzyme zu Atemwegsbeschwerden wie Asthma kommen. Enzyme werden zum Beispiel eingesetzt, um trübe Obstsäfte zu klären, und auch in Nahrungsergänzungsmitteln werden Enzyme häufig eingesetzt.
Diese Enzyme werden in der Nahrungs- und Futtermittelindustrie eingesetzt und können Berufsallergien auslösen:
- Papain
- Bromelain
- Pepsin, Chymosin, mikrobielles Rennet, Pankreatin
- Phytase (Natuphos)
Asthma durch Enzyme in der Metzgerei
Sehr selten, aber dennoch möglich, sind Atemwegsbeschwerden aufgrund des Einsatzes von Enzymen in Metzgereibetrieben. Dort kann das Enzym Transglutaminase zur Herstellung von Formfleisch verwendet werden, wie man es von Chicken Nuggets oder Formschinken kennt. Dabei werden kleine Fleischstückchen in eine Form zusammengefügt durch die Vernetzung von Einweißen. Transglutaminase sorgt in diesem Prozess als Verarbeitungshilfsstoff für den Zusammenhalt der Fleischfasern und ist nicht kennzeichnungspflichtig, allerdings ist eine korrekte Verkehrsbezeichung wie „aus Fleischstücken zu zusammengefügt“ oder „Formfleisch“ erforderlich.
Asthma durch Enzyme in der Waschmittelindustrie
Auch bei der Herstellung von Putz- und Waschmitteln kommen Enzyme zum Einsatz, die die Waschkraft auch bei niedrigen Temperaturen bereits verstärken können. Auch hier kann es nicht nur bei der Produktion, sondern auch in allen anderen Bereichen, in denen die Berufstätigen mit den Stäuben in Kontakt kommen, zur Asthmabeschwerden kommen.
Diese Enzyme werden in der Waschmittelindustrie eingesetzt und können Berufsallergien auslösen:
- Proteasen: Maxatase, Alcalase, Savinase
- Termamyl (α-Amylase)
- Carezyme (Cellulase)
- Lipolase (Lipase)
*Prof. Dr. Monika Raulf, „Neue berufliche Typ-1-Allergene“, XI. Marburger Allergie-Symposium, 6. – 7. Oktober 2023, Congresszentrum Marburg
Asthmasymptome durch Infektionen, Anaphylaxie oder Sodbrennen
Husten und Atemnot können natürlich die Folge von sehr vielen anderen Krankheiten sein, die gar nichts mit dem eigentlichen Asthma bronchiale zu tun haben. Hier sind zum Beispiel Infektionen zu nennen; auch beim allergischen Schock kann es zu Atemnot und Husten kommen, ohne dass ein Asthma zugrunde liegt.
Ein anderes Beispiel ist Sodbrennen beziehungsweise der Rückfluss von Magensäure in die Speiseröhre, Reflux genannt. Dabei wird die Speiseröhre gereizt, was Schmerzen verursacht. Die Magensäure kann jedoch auch bis in die Mundhöhle hochsteigen und von dort in die Luftröhre gelangen. Wenn die Magensäure dort die Atemwege reizt, löst dies oft Husten und Symptome wie bei Asthma aus.
Asthma bronchiale und Herzkrankheiten
Auch eine Herzkrankheit kann dazu führen, dass die Betroffenen immer wieder an Husten oder auch Kurzatmigkeit leiden, das sogenannte Asthma cardiale („Herzhusten“). Diese Krankheit hat aber nichts mit dem Asthma bronchiale zu tun, sondern ist eine Herzerkrankung: Die Ursache ist eine Herzmuskelschwäche, der Herzinsuffizienz. Ein schwaches Herz kann das Blut nicht so effektiv durch die Arterien pumpen; anstatt zügig durch die Blutgefäße im Körper zu fließen, beginnt das Blut im Falle einer Herzschwäche zu stocken und staut sich zurück. Durch den erhöhten Druck wird Flüssigkeit aus den Blutgefäßen hinaus in das Gewebe gedrückt. Das ist an den Beinen als Beinödem sichtbar, aber auch in das Lungengewebe gelangt vermehrt solche Flüssigkeit (Lungenödem). Dadurch wird die Atmung eingeschränkt; die Betroffenen bekommen nicht mehr so leicht Luft und müssen oft auch husten.
Asthma und Herz-Rhythmus-Störungen
Ein anderer Zusammenhang zwischen Asthma und der Herzfunktion besteht in Bezug auf Herzrhythmusstörungen: Die Asthmasprays mit bronchienerweiternden Mitteln oder Ipratropiumbromid wirken erregend auf den Herzmuskel und beschleunigen den Herzschlag. Diese sogenannte Tachykardie ist eine bekannte Nebenwirkung der Medikamente; daher sollte man seinen Pulsschlag ab und zu kontrollieren, wenn man mehr von diesen Sprays als üblich nehmen muss. Solange das Herz nicht zu schnell und weiterhin regelmäßig schlägt und der Puls sich nach einiger Zeit wieder beruhigt, ist eine Tachykardie nicht besorgniserregend. Sehr selten können diese Medikamente jedoch auch zu unregelmäßigen, sehr schnellen Schlägen nur der Herzvorhöfe führen, sogenannte atriale Herzrhythmusstörungen. Diese können sich in einem sehr schnellen Puls äußern, lassen sich ganz genau aber nur im EKG feststellen.
Ganz grundsätzlich wird der Arzt Menschen mit bekannten Herzrhythmusstörungen oder anderen Herzkrankheiten genau untersuchen, bevor er entscheidet, welche Asthmamedikamente er verordnet, damit keine gefährlichen Herzrhythmusstörungen auftreten.
Asthmasymptome: Woran erkennt man einen Asthma-Anfall bei Erwachsenen?
Wirkt bei einem Asthmatiker die Therapie nicht gut oder leidet er an schwerem Asthma, so treten immer wieder besonders schwere Symptome auf, so genannte Exazerbationen. Dazu gehört auch der Asthmaanfall beziehungsweise die Asthmaattacke. Manchmal wird ein Asthmaanfall durch bestimmte Reize ausgelöst, etwa durch Pollen oder andere Allergene bei Allergikern, durch körperliche Belastung, kalte Luft, Luftschadstoffe wie Tabakrauch und andere. Es kann aber auch völlig unerwartet zu einem Asthmaanfall kommen. Bei manchen Patienten verschlimmern sich die Beschwerden eine Zeit lang, bevor es zu einer Attacke kommt, bei anderen jedoch entsteht der Anfall ganz plötzlich.
Ein Asthmaanfall erfordert eine rasche Therapie, weil es sich um eine potenziell lebensgefährliche Situation handelt. Die Therapie richtet sich danach, wie schwer der Asthmaanfall ist.
Asthmaanfall: Was ist es ein leichter Asthmaanfall beim Erwachsenen?
Hat ein Patient Atemnot und hustet, kann jedoch noch sprechen und weist einen nur leicht erhöhten Puls (<110/min) und wenig erhöhte Atemfrequenz auf (<25 Atemzüge/min), eventuell auch bereits eine leicht verringerte Ausatemgeschwindigkeit, dann handelt es sich um einen leichten Asthmaanfall. Die Ausatemgeschwindigkeit (PEF; peak exspiratory flow) kann man selbst mit einem kleinen Gerät namens Peak-Flow-Meter messen.
Asthmaanfall: Was ist ein schwerer Asthmaanfall beim Erwachsenen?
Verschlimmern sich Husten und/oder Atemnot und der Patient kann nicht mehr so viel sprechen, weil er sonst keine Luft mehr bekommt, Atemfrequenz und Puls steigen, der Sauerstoffgehalt im Blut nimmt etwas ab und auch der Peak-Flow-Wert sinkt, so spricht man von einem schweren Asthmaanfall.
Asthmaanfall: Wann ist der Asthmaanfall lebensbedrohlich?
Lebensbedrohlich wird der Anfall genannt, wenn der erwachsene Patient vor Erschöpfung kaum noch oder nur sehr flach atmet, blaue Lippen bekommt, einen geringen Sauerstoffgehalt aufweist und benommen oder gar bewusstlos wird. Dadurch, dass der Betroffene kaum noch atmen kann und der Sauerstoffgehalt im Blut sinkt, werden alle Organe schlechter versorgt. Puls und Blutdruck fallen; und wenn der Sauerstoffgehalt zu lange zu niedrig ist, stirbt der Betroffene.
Asthma bronchiale: Was tun bei einem Asthmaanfall bei Erwachsenen?
Da jeder Asthmaanfall sehr schnell lebensbedrohlich werden kann, müssen sofort Maßnahmen ergriffen werden. Zunächst sollte der Patient, soweit er dies gelernt hat, sogenannte atemerleichternde Haltungen einnehmen, zum Beispiel den Oberkörper im Stand etwas nach vorn beugen und die Hände auf den Knien abstützen. Zugleich sollte er 2 bis 4 Hübe des bronchienerweiternden Asthmasprays einnehmen, das Asthmatiker immer bei sich haben sollten, das allerdings nicht rezeptfrei zu haben ist. Dies kann 10 Minuten später wiederholt werden, falls die Symptome nicht besser werden. Auch eine Kortisontablette wirkt gegen die Atemnot. Bei einem schweren Anfall kommen falls möglich die Sauerstoffgabe und ein weiteres Medikament dazu. Bessern sich die Symptome nicht rasch, sollte ein Arzt/Notarzt gerufen werden. Ist der Anfall lebensbedrohlich, muss möglichst sofort eine notärztliche Therapie erfolgen.
Ein Asthmaanfall kann, sobald er rasch behandelt wird, nach einigen Minuten wieder vorbei sein. Die Beschwerden können aber auch längere Zeit anhalten oder immer schlimmer werden. Der sogenannte Status asthmaticus bezeichnet eine Situation, in der die Patienten über 24 Stunden lang starke Asthmasymptome zeigen; dies ist lebensbedrohlich.
Asthmasymptome: Woran erkennt man einen leichten, mittelschweren und schweren Asthmaanfall bei Kindern?
Wenn Kinder oder Jugendliche mit Asthma solche Atemnot haben, dass sie keinen Satz mehr vollständig aussprechen können, haben sie einen leichten bis mittelschweren Asthmaanfall. Die Unterteilung richtet sich danach, wie schnell sie atmen, nämlich weniger oder mehr als 30 Atemzüge pro Minute; bei Kleinkindern weisen >40/min auf einen mittelschweren Anfall hin. Den Kindern oder Jugendlichen kann man beim mittelschweren und schweren Anfall ansehen, dass sie schlecht Luft bekommen: Die Nasenflügel bewegen sich stark mit der Atmung und falls der Oberkörper frei ist, lässt sich manchmal auch beobachten, dass sich die Haut zwischen den Rippen oder unter dem Schlüsselbein beim Atmen einzieht. Die Ausatmung dauert länger als gewöhnlich; oft kann man dabei pfeifende Geräusche oder Brummen hören. Der Blutdruck ist zunächst noch normal, der Sauerstoffgehalt im Blut beim schweren Anfall vermindert; die Ausatemgeschwindigkeit (PEF) ist beim leichten oder mittelschweren Anfall etwas vermindert, beim schweren Anfall deutlich reduziert.
Bei Kindern und Jugendlichen ist demnach ein leichter, mittelschwerer oder schwerer Asthmaanfall bei Kindern anhand der Schwere der Beschwerden nicht so gut voneinander trennbar wie bei Erwachsenen.
Beim lebensbedrohlichen Anfall fällt der Blutdruck ab, das Kind wirkt verwirrt, erschöpft, benommen oder wird bewusstlos, die Atmung ist entweder zu schnell und deutlich angestrengt mit den oben genannten sichtbaren Zeichen oder sogar sehr flach und langsam beziehungsweise kaum mehr hörbar.
Asthmasymptome: Was tun bei einem Asthmaanfall bei Kindern und Jugendlichen?
Auch Kinder und Jugendliche mit Asthma kennen oft atemerleichternde Haltungen und Atemtechniken, die sie beim leichten Asthmaanfall anwenden können. Wenn dies nicht wirkt, können sie alle 10 bis 20 Minuten 2 bis 4 Hübe des bronchienerweiternden Asthmasprays nutzen, das sie immer dabei haben sollten. Wenn nach dem 2. Mal des Sprays keine deutliche Besserung zu merken ist, ist Kortison als Tablette, oder falls ein Arzt zugegen ist, als Spritze sinnvoll. Bei einem schweren Anfall wird genauso verfahren, zusätzlich wird die Gabe von Sauerstoff und ein weiteres Medikament empfohlen. Das Kind muss schnell in eine Klinik eingewiesen werden.
Beim lebensgefährlichen Asthmaanfall ist sofort ein Notarzt zu rufen, der das Kind auf dem Weg in die Klinik entsprechend behandelt.
Asthmasymptome: Was macht das Asthma schlimmer? Triggerfaktoren
Viele Asthmatiker wissen, was ihre Beschwerden auslöst oder verschlimmert; das können bestimmte allergieauslösende Substanzen sein, körperliche Anstrengung, bestimmte Medikamente, Stäube, Tabakrauch oder andere Luftschadstoffe und vieles mehr.
Asthmasymptome durch Allergien oder Medikamente
Wer ein allergisches Asthma hat und das auslösende Allergen kennt, also etwa bestimmte Pollen, Milben oder andere, sollte versuchen, dieses zu meiden. Bei manchen Allergenen funktioniert das nicht immer; bei Kontakt können dann Beschwerden auftreten. Reagiert ein Patient auf bestimmte Medikamente mit Husten und Atemnot, ist es wichtig, diese nicht versehentlich einzunehmen.
Gewitterasthma
Vermehrter Kontakt mit Pollen als Allergen ist wahrscheinlich die Ursache für das Phänomen „Gewitterasthma“, also die Beobachtung, dass kurz nach oder während eines schweren Gewitters manche Menschen verstärkt an Asthmasymptomen leiden. Gewitter führen offenbar zu einer besonders hohen Pollenkonzentration in der Luft, die dann bei Patienten mit allergischem Asthma starke Beschwerden auslösen können. Regen ohne Gewitter hingegen „reinigt“ eher die Luft von Pollen.
Anstrengungsasthma
Beim Anstrengungsasthma treten die Beschwerden oft kurz oder einige Zeit, nachdem man mit dem Sport begonnen oder sich körperlich belastet hat, auf. Daher ist solche Anstrengung zu vermeiden, wenn man nicht einige Zeit zuvor ein Asthmaspray genutzt hat. Da Sport aber wichtig für die Gesundheit und auch bei Asthma sinnvoll ist, ist es empfehlenswert, sich beim Arzt beraten zu lassen, damit man trotz Anstrengungsasthma körperlich aktiv bleiben kann.
Asthmasymptome durch Luftschadstoffe oder Schimmel
Manche Asthmatiker reagieren auf Luftschadstoffe oder auch eigentlich harmlose Stäube in der Luft, zum Beispiel Mehl. Aber ganz allgemein treten bei Asthmatikern gehäuft Husten und Atemnot auf, wenn sie sehr kalte Luft einatmen oder Tabakrauch ausgesetzt sind – das gilt natürlich besonders, falls sie selbst rauchen, aber auch bei Passivrauch. Falls möglich, sollten Asthmatiker nicht an verkehrsreichen Straßen wohnen, also möglichst wenig Feinstaub und anderen Luftschadstoffen ausgesetzt sein. Auch in Innenräumen mit feuchten Wänden oder Schimmelbefall treten Husten und Atemnot eher auf; hier ist eine Sanierung der Wohnumgebung wichtig.
Asthmasymptome durch Stress
Anhaltender Stress wirkt sich ganz allgemein negativ auf die Gesundheit aus; auch die Asthmabeschwerden können sich aufgrund von Stress verschlechtern. Asthmabeschwerden sind oft auch nicht so ausgeprägt, wenn man sich entspannt und psychisch wohl fühlt.
Asthma bronchiale und Coronavirus/SARS CoV2: Sind Asthma-Patienten stärker gefährdet?
Asthma bronchiale ist eine Erkrankung der Bronchien, zählt also zu den Lungenkrankheiten. Auch COVID19 kann zu einer Lungenkrankheit führen, betrifft aber meist auch viele andere Organe im Körper. Erwachsene Patienten mit Asthma bronchiale, vor allem diejenigen mit einer effektiven Therapie haben jedoch offenbar kein höheres Risiko als andere Menschen, sehr schwer an COVID19 zu erkranken. Erste Studien deuten jedoch darauf hin, dass Kinder mit Asthma, insbesondere diejenigen mit schwerem Asthma, wohl ein erhöhtes Risiko für einen schweren Verlauf von COVID19 haben. Für diese Kinder ist eine Impfung daher besonders sinnvoll (Stand November 2021).
Wichtig ist es für Asthmatiker, auch oder gerade während der Corona-Pandemie ihre Medikamente einschließlich Kortison, falls verordnet, regelmäßig einzunehmen. Denn ein durch die Therapie gut kontrolliertes Asthma, also seltene Asthma-Beschwerden, macht es wahrscheinlicher, im Falle einer Coronainfektion nicht so schwer zu erkranken.
Asthma bronchiale und SARS CoV2: Kann man trotz Asthma eine Coronaimpfung vornehmen lassen?
Asthma hat bei vielen Betroffene eine Allergie als Ursache; daher sorgen sich manche Patienten, sie könnten auch auf die Corona-Impfstoffe allergisch reagieren. Hier ist aber wichtig zu unterscheiden: Im Allgemeinen reagieren Allergiker oder auch Asthmatiker allergisch auf bestimmte Pflanzenpollen, Nahrungsmittel, Milben oder seltener auf bestimmte Medikamente. Solche allgemeinen Allergien auf bestimmte Allergene oder Asthma bedeuten aber nicht, dass die Betroffenen ein erhöhtes Risiko durch eine Corona-Impfung haben. Eine solche Impfung dürfen nur diejenigen nicht erhalten, die speziell auf die Inhaltsstoffe eines Impfstoffs allergisch reagieren. Da die verschiedenen Corona-Impfstoffe etwas andere Inhaltsstoffe haben, kann bei einer Allergie auf einen bestimmten Inhaltsstoff oft trotzdem einer der anderen Impfstoffe genutzt werden.
Da manche Menschen vor der Impfung nicht wissen, dass sie auf einen bestimmten Zusatzstoff allergisch sind, kann es grundsätzlich bei allen Menschen zu allergischen Reaktionen durch die Impfung kommen. Diese sind allerdings sehr selten: Laut Angaben des Paul Ehrlich-Instituts in Deutschland entwickelt sich bei 0,4 bis 11,8 pro 1 Million Impfungen gegen Corona mit den in Deutschland zugelassenen Impfstoffen eine schwere allergische Reaktion, die sofort behandelt werden muss. Diese Behandlungen waren in Deutschland bisher alle erfolgreich, es gab keinen Todesfall infolge der Anaphylaxie (Stand November 2021).
Grundsätzlich ist bei der Impfung mit dem mRNA-Impfstoff Corminaty oder Moderna laut aktuellem Wissensstand (November 2021) auch ganz grundsätzlich für Allergiker oder Asthmatiker auch kein grundsätzlich erhöhtes Risiko für anderen Nebenwirkungen zu erwarten.
Asthma bronchiale, Coronaimpfung und Biologika
Damit das Immunsystem nach der Impfung gut arbeiten und sich gegen das Virus wappnen kann, sollte es nicht gedämpft sein. Deshalb wird Asthmatikern, die mit immunsupprimierenden Medikamenten, sogenannte Biologika, behandelt werden, empfohlen, diese Mittel einige Zeit vor der Impfung gegen Corona abzusetzen und erst einige Zeit nach der Impfung wieder zu verwenden. Häufig lässt sich die Impfung so planen, dass sie genau in den üblichen Intervall der Gabe der Biologika fällt. Da es für verschiedene Biologika hier etwas unterschiedliche Zeitintervalle gibt, wird der Zeitpunkt der Impfung individuell geplant.
Asthma bronchiale: Helfen Asthmamedikamente gegen Corona?
Manche Asthmatiker, die mit sogenannten Biologika behandelt werden, machen sich Sorgen, dass dieses Medikament ihr Immunsystem dämpfen könnte und dies im Fall einer Coronainfektion von Nachteil sein könnte. Biologika dämpfen tatsächlich das Immunsystem etwas. Dennoch ist es wichtig, dass Asthmatiker alle verordneten Medikamente genau so weiter einnehmen wie gewohnt. Dies ist Voraussetzung für eine wirksame Therapie des Asthmas, also eine gute Lungenfunktion − und die ist im Fall eine Coronainfektion wichtig. Kortison als Spray, das viele Asthmatiker nutzen, dämpft das Immunsystem übrigens nur ganz lokal in der Lunge und hat kaum Wirkungen auf die Immunzellen im gesamten Körper. Grundsätzlich haben Patienten mit Asthma im Vergleich zur Allgemeinbevölkerung kein erhöhtes Risiko dafür, im Falle einer Coronainfektion schwer zu erkranken.
Interessant ist, dass sich nach wenigen Monaten der Coronapandemie zeigte, dass sich Kortison, intravenös gespritzt, grundsätzlich im Anfangsstadium einer COVID19-Infektion günstig auswirken kann. Denn bei einigen Patienten mit Corona ist ein überaktives Immunsystem tatsächlich das große Problem; und Kortison kann helfen, diese Überaktivierung zu verhindern. Ob Kortisonspray den Verlauf eine SARS-CoV2-Infektion abmildern kann, ist trotz mancher Hinweise allerdings nicht genau geklärt.
Grundsätzlich gilt: Asthmatiker sollten ihre Medikamente so wie verordnet weiter einnehmen, um die Lungenfunktion möglichst stabil zu halten.
Asthma-Therapie: Was hilft gegen Asthma?
Asthmatherapie: Die Auslöser meiden
Bei Asthma bronchiale lässt sich zunächst einiges vorbeugend tun: Wenn man an allergischem Asthma leidet und „sein“ Allergen kennt, sollte man versuchen, dieses zu meiden. Ganz unabhängig von speziellen Allergenen bekommen viele Asthmatiker eher Beschwerden, wenn sie kalter Luft, Luftschadstoffen wie reizenden Dämpfen oder Tabakrauch oder auch Schimmelsporen in Innenräumen ausgesetzt sind. Daher ist es wichtig, nicht zu rauchen und Passivrauch aus dem Weg zu gehen sowie Innenräume so zu heizen und gut zu lüften, dass sich kein Schimmel bilden kann.
Asthma-Stufentherapie – die Stufentherapie laut Leitlinie
Bei sehr vielen Asthmatikern kommt es trotz solcher Maßnahmen immer mal wieder zu Beschwerden und sie benötigen daher Medikamente. Es stehen verschiedene Medikamente zur Verfügung, die von Experten übersichtlich als Stufentherapie dargestellt werden, wobei in Stufe 1 nur ein Medikament nötig ist und in den höheren Stufen mehrere. Die Therapie verordnet der Arzt in Anlehnung an diese Stufentherapie jedoch für jeden Patienten individuell.
Grundsätzlich werden bestimmte Medikamente ausgewählt, die die Entzündung in den Bronchien reduzieren, und andere, die die Bronchien erweitern. Außerdem kann man zwischen einer Bedarfsmedikation unterscheiden, also Medikamenten, die man nur beim Auftreten von Beschwerden nutzt, und einer Dauermedikation, also regelmäßig verwendeten Medikamenten.
Asthma-Stufentherapie – Stufe 1 und Stufe 2
Stufe 1 bedeutet, dass ein Asthmatiker lediglich ein Asthmaspray mit einem bronchienerweiternden Medikament braucht, meist ein Wirkstoff aus der Gruppe der kurz wirksamen Beta2-Sympathikomimetika (Betamimetika) oder Kortison. Dies kann er nutzen kann, wenn er husten muss oder kurzatmig wird (Bedarfstherapie). Dieses Bedarfsspray kann auch aus einer Kombination aus lang wirksamem Betamimetikum und Kortison bestehen. Ein Spray bei Bedarf wird in der Regel für alle Asthmatiker auch in den höheren Stufen verordnet.
Bereits in dieser Stufe 1 für Erwachsene als Alternative und ab Stufe 2 für alle wird die regelmäßige Gabe von Kortison in niedriger Dosis als Spray empfohlen (Dauertherapie). Kortison wirkt der chronischen Entzündung der Schleimhaut in den Bronchien entgegen, sodass diese abschwillt. Ab Stufe 2 können auch Medikamente namens Leukotrienantagonisten (LTRA) verordnet werden, die ebenfalls die Entzündung dämpfen.
In Stufe 2 können diese Mittel verschieden kombiniert werden.
Asthma-Stufentherapie – Stufe 3 und 4
Ab Stufe 3 wird das Kortisonspray langsam höher dosiert, neben LTRA kommen evtl. lang wirksame Betamimetika und eine weitere Medikamentengruppe namens lang wirksame Muskarinantagonisten (LAMA) zum Einsatz. LAMA wirken ebenfalls bronchienerweiternd und werden stets zusammen mit Kortison verordnet. Diese Medikamente werden ab Stufe 4 neu kombiniert und/oder höher dosiert.
Asthma-Stufentherapie – Stufe 5
Ganz andere Wirkstoffe kommen erst in Stufe 5 dazu, also bei sehr schwerem Asthma, das nur wenige Patienten betrifft: Dies sind die sogenannten Biologika, das heißt spezifische Antikörper, die zielgenau bestimmte Botenstoffe des überaktiven Immunsystems blockieren. Manche Biologika sind auch für Kinder ab 6 oder 12 Jahren zugelassen. Zudem wird oft auch Kortison als Tablette empfohlen, meist jedoch nur vorübergehend.
Aktuell (3/2023) stehen die folgenden Biologika zur Behandlung bei Asthma zur Verfügung:
- Dupilumab
- Lebrikizumab
- Tralokinumab
- Benralizumab
- Omalizumab
- Reslizumab
- Mepolizumab
- Tezepelumab
Asthma-Therapie bei Kindern
Bei Kindern gilt die Neukombination und Dosiserhöhung der ersten Medikamente auch in Stufe 5 und die Biologika und Kortison als Tablette kommen erst als Stufe 6 hinzu. Die anderen oben beschriebenen Medikamente kommen in anderer Dosis und Kombination grundsätzlich auch bei Kindern zum Einsatz. Ipratropiumbromid ist ein bronchienerweiterndes Mittel, das speziell bei Kindern zum Einsatz kommen kann, zum Beispiel falls ein anderes Medikament nicht vertragen wird.
Asthma-Therapie bei Kindern: Kann eine Hyposensibilisierung auch bei Asthma helfen?
Bei Kindern mit allergischer Rhinitis und allergischem Asthma bronchiale kann auch eine Hyposensibilisierung bzw. eine sogenannte allergenspezifische Immuntherapie (AIT) infrage kommen. Studien haben gezeigt, dass ein frühzeitiger Beginn der AIT im Kindesalter bei diesen Kindern sehr positive, lang anhaltende Effekte haben kann.
So kann sich durch eine Hyposensibilisierung das Risiko für schwere Asthma-Anfälle reduzieren. Die Kinder erleiden dann deutlich weniger akute Asthma-Exazerbationen, was eine Reduktion der täglichen Asthma-Dauertherapie mit Kortison-haltigen Medikamenten und Kombinationspräparaten zur Folge hat.

Weniger schwere Asthma-Anfälle durch die Hyposensibilisierung.
Bereits bei Kindern, die bislang nur zum Beispiel an einem Heuschnupfen leiden, konnte man sehen, dass sie von einer AIT profitieren können. Nach der Behandlung ließ sich eine Reduktion der Verordnungen für Kortison-Nasensprays und Antihistaminika beobachten.

Weniger Kortison-Nasenspray und Antihistaminika durch die Hyposensibilisierung,
Asthma-Sprays: Viele Medikamente werden inhaliert
Die meisten Medikamente gegen Asthma können zum Glück als Spray eingeatmet werden und wirken dadurch genau und nur dort, wo es nötig ist – nämlich in den Bronchien. Damit diese Mittel ihre volle Wirkung entfalten können, ist es entscheidend, mit den Sprays oder auch den anderen Inhaliergeräten richtig umgehen zu können. Je nach Alter eines Kindes gibt es verschiedene Systeme, mit denen sich die Medikamente gut inhalieren lassen: ein Dosieraerosol (Spray) mit Spacer und evtl. zusätzlich mit einer Gesichtsmaske für unter 2-Jährige sowie sogenannte Autohaler oder Pulverinhalatoren für Kinder ab 4 Jahren. In manchen Situationen ist eine Vernebler-Technik am wirkungsvollsten. Eltern sollten ihren Kindern beim Inhalieren helfen.
Ältere Patienten nutzen die Dosieraerosole ohne zusätzlichen Aufsatz. Entscheidend ist, dass der gasförmige Wirkstoff in der richtigen Dosis mit dem Einatmen in die Lungen gelangt. Damit das gut funktioniert, sollte man sich die Technik ausführlich zeigen lassen. Dann gelingt das Inhalieren auch in stressigen Situationen beziehungsweise bei Beschwerden richtig.
Asthma bronchiale: Was kann man noch tun?
Wer schon einmal Luftnot hatte, weiß vielleicht, dass man in bestimmten Körperhaltungen besser Luft bekommt, zum Beispiel leicht aufgerichtet besser als im Liegen. Solche atemerleichternden Haltungen kann man lernen; hilfreich ist zum Beispiel die sogenannte Torwarthaltung – sich also mit etwas nach vorn gebeugtem Oberkörper mit den Händen auf den Oberschenkeln abzustützen. Neben verschiedenen solcher Haltungen ist auch die sogenannte Lippenbremse hilfreich, wenn man schlecht Luft bekommt: Dafür legt man beim Ausatmen die Lippen gerade so fest aufeinander, dass zwar Luft nach draußen gelangt, aber etwas abgebremst wird. Dadurch verbleibt eine Zeit lang mehr Luft in den Bronchien und hält diese offen. Ganz grundsätzlich ist es für Asthmatiker hilfreich zu lernen, wie sie ruhig und tief ein- und ausatmen können (Atemphysiotherapie). Auch regelmäßiger Sport in der richtigen Intensität, vor allem Ausdauertraining, ist langfristig sehr hilfreich.
Solche und andere Tipps sowie alle Informationen rund um Asthma können Asthmatiker in bestimmten Schulungen lernen, über die der Arzt informieren kann. Solche Schulungen sind sehr hilfreich, weil man viel über seine Krankheit erfährt und darüber, wie man trotzdem im Alltag gut klarkommt. Das ist wichtig, denn viele Menschen, die als Kind Asthma bronchiale bekommen, leiden als Erwachsene weiterhin daran. Asthma ist also bei vielen Patienten nicht wirklich heilbar – aber mit vielen Informationen und vor allem der richtigen Therapie ist für viele ein Leben ohne oder mit nur wenigen Einschränkungen möglich.
Zu welchem Arzt geht man bei Asthma?
Wenn Eltern den Verdacht haben, ihr Kind könne an Asthma oder anderen Allergien leiden, können sie dies am besten beim Kinderarzt untersuchen lassen. Dieser wird möglicherweise bereits eine Diagnose stellen und, wenn erforderlich, die Therapie verordnen können. Erwachsene Patienten können erst einmal zu ihrem Hausarzt gehen. Wahrscheinlich überweist der Kinderarzt oder der Hausarzt den Patienten zusätzlich zu einem Facharzt für Allergologie oder Lungenheilkunde (Pneumologie), der dann noch genauere Tests machen kann und auch gegebenenfalls die Therapie noch differenzierter abstimmt. Auch über eine Online Allergie Sprechstunde kann man sich beraten lassen.
Wo findet man Informationen zu Asthma?
Deutsche Atemwegsliga (https://www.atemwegsliga.de)
Allergie-Verein in Europa e.V. AVE (https://www.allergieverein-europa.de)
Selbsthilfegruppe Asthma & Allergie Kronberg im Taunus e.V. (https://asthma-und-allergie.de)
Quellen
1) https://www.awmf.org/leitlinien/detail/ll/nvl-002.html
2) https://www.rki.de/SharedDocs/FAQ/COVID-Impfen/gesamt.html
3) https://www.leitlinien.de/themen/asthma
4) https://www.patienten-information.de/patientenleitlinien/asthma
5) Ting S et al. Risk of COVID-19 hospital admission among children aged 5–17 years with asthma in Scotland: a national incident cohort study. Lancet Respir Med 2021 (online 30. November)
Wichtiger Hinweis
Unsere Beiträge beinhalten lediglich allgemeine Informationen und Hinweise. Sie dienen nicht der Selbstdiagnose, Selbstbehandlung oder Selbstmedikation und ersetzen nicht den Arztbesuch. Die Beantwortung individueller Fragen durch unsere Experten ist leider nicht möglich.
Autor: Dr. med. Susanne Meinrenken, Dr. med. Anna Eger, Prof. Dr. rer. nat. Monika Raulf, www.mein-allergie-portal.com
Lesen Sie auch
-
Asthma beim Schulkind und Jugendlichen
-
Gewitter Asthma: Was ist das und wer ist gefährdet?
-
Asthma in der Schwangerschaft: Was sollten Schwangere beachten?
Weitere Beiträge
News - Asthma
- Asthmaspray: Was sollten Asthmatiker wissen?
- Asthma bronchiale: Was ist das?
- Aufgeblähter Bauch, Atemnot, Asthma: Zusammenhänge?
- Gewitter Asthma: Was ist das und wer ist gefährdet?
- Asthma bronchiale: Wie sieht die Therapie der Zukunft aus?
- Atemwegsviren - RSV: Ein Risiko bei Asthma und COPD?
- Atemnot? Was kann das sein?
- Immer wieder Asthmabeschwerden? So gelingt Asthma-Kontrolle!
MeinAllergiePortal wird unterstützt von